Результаты субкутанной имплантации полимерных матриксов на основе поликапролактона и полигидроксибутировалерата, модифицированных ростовыми факторами
Цель исследования — гистологическая оценка тканевой реакции при подкожной имплантации нетканых матриксов на основе биодеградируемых полимеров, модифицированных ростовыми факторами.
Материалы и методы. Образцы изготавливали методом двухфазного электроспиннинга на основе поликапролактона и смеси полимеров полигидроксибутировалерата и поликапролактона, как немодифицированных (контрольные), так и модифицированных ростовыми факторами VEGF, bFGF и SDF-1α. Соотношение раствора полимера в хлороформе и водной фазы с биологически активной молекулой составило 20:1. Для изучения тканевой реакции in vivo нетканые матриксы имплантировали подкожно лабораторным крысам линии Wistar массой 80–100 г на сроки 1, 2, 3, 6, 9, 12 мес.
Результаты. Инкорпорирование матриксов ростовыми факторами в процессе электроспиннинга позволяет их функционализировать: усилить васкулогенез и ангиогенез, оказать влияние на эндотелиальные клетки и их жизнедеятельность. Гистологическое исследование показало, что биомолекулы, включенные в состав матрикса, оказывают свое действие, т.е. функционально активны, в течение всего срока эксперимента.
Испытуемые образцы не вызывают отторжения и острой воспалительной реакции. Вокруг имплантатов формируется тонкая соединительнотканная капсула. Полной резорбции матриксов в толще ткани не происходит, отмечается сохранность локализации образца в области подкожной имплантации в течение 12 мес и более. Подтверждено активное действие ростовых факторов в первые три месяца подкожной имплантации: при включении VEGF в состав матрикса происходит активный ангиогенез, инкорпорирование bFGF формирует толстую соединительнотканную капсулу вокруг образца, SDF-1α способствует образованию крупных сосудов и повышает клеточную инфильтрацию в целом. На 12-м месяце имплантации отмечена неполная биодеградация нетканых матриксов, вследствие чего наблюдаются очаги гранулематозного воспаления.
Заключение. Разработанные нетканые матриксы на основе биодеградируемых полимеров, модифицированных ростовыми факторами VEGF, bFGF и SDF-1α, перспективны для изготовления изделий для сердечно-сосудистой хирургии.
Для регенеративной хирургии представляет особый интерес создание методом электроспиннинга трехмерных волокнистых структур (нетканых матриксов (НМ), имеющих высокое отношение площади поверхности к общему объему матрикса и имитирующих межклеточное вещество [1–4]. Функциональное значение разрабатываемых конструкций заключается в создании структурной поддержки, оптимальных условий метаболизма и дифференцировки клеток, возможности васкуляризации и ремоделирования регенерирующих тканей. Данный подход может быть успешно реализован и при создании протезов артерий, в частности сосудов малого диаметра, на основе биополимеров. Оптимальными биомеханическими свойствами и скоростью биодеградации для создания протезов сосудов обладают поликапролактон (PCL) и полигидроксибутировалерат (PHBV) [5–8].
Для повышения био- и гемосовместимости сосудистых протезов применяют клеточные технологии, суть которых заключается в заселении поверхности протеза эндотелиальными и гладкомышечными клетками, а также фибробластами пациента или донора [1, 9]. Однако существует ряд сложностей, связанных с выделением этих клеток и их низкой пролиферативной активностью, что приводит к увеличению времени создания необходимой клеточной массы [4]. Ограничением в использовании аутологичных клеток является также их низкая жизнеспособность у пожилых пациентов с сердечно-сосудистыми заболеваниями [10].
Альтернативой данной технологии служит использование биологически активных молекул для стимуляции формирования новых тканей. Наиболее перспективным представляется создание биологически активной среды для регенерации кровеносных сосудов на тканеинженерных графтах без предварительного заселения клетками [9]. С этой целью широко используют ростовые факторы, так как они способны регулировать миграцию клеток, их пролиферацию, дифференцировку и апоптоз [11]. Введение ростовых факторов в процессе электроспиннинга позволяет наделить матриксы биофункциональными свойствами с целью регенерации тканей кровеносного сосуда, что усилит адгезию и пролиферацию клеток, окажет влияние на их жизнедеятельность в составе скаффолда.
Наиболее активно для стимуляции эндотелизации графтов применяют сосудистый эндотелиальный фактор роста (VEGF), так как он служит важнейшим регулятором развития сосудов в эмбриогенезе (васкулогенез), а также их формирования во взрослом организме (ангиогенез) [12]. Основной фактор роста фибробластов (bFGF) является митогеном для фибробластов и играет значимую роль в процессах ремоделирования тканей и регенерации. Ангиогенная функция bFGF заключается в способности стимулировать покоящиеся эндотелиальные клетки, вызывая их пролиферацию и организацию в трубчатые структуры [13]. Большой интерес в качестве регулятора формирования кровеносных сосудов представляет хемокин — фактор стромальных клеток-1α (SDF-1α), и хотя он не относится к ростовым факторам, однако обладает выраженной ангиогенной активностью.
При разработке имплантатов, в том числе и протезов сосудов, необходимо учитывать требования Международного стандарта ISO 10993-1:2003 для изделий медицинского назначения (ГОСТ ISO 10993-1-2011), который рекомендует для выявления местного патогенного действия разрабатываемых изделий и материалов на живую ткань обязательное применение имплантационных тестов, в том числе и субкутанных [14]. Имплантационные тесты с изучением биоптатов тканей у экспериментальных животных позволяют оценить ответную реакцию организма в целом.
Цель исследования — оценка реакции окружающих тканей на сополимерные матриксы на основе поликапролактона и композиции поликапролактона/полигидроксибутировалерата (PCL/PHBV), модифицированных сосудистым эндотелиальным фактором роста VEGF, основным фактором роста фибробластов bFGF и хемоаттрактантной молекулой SDF-1α, на модели подкожной имплантации лабораторным животным.
Материалы и методы. Нетканые матриксы на основе PCL и полимерной композиции PCL/PHBV, немодифицированные (контрольные) и модифицированные ростовыми факторами VEGF, bFGF и SDF-1α, изготавливали методом двухфазного электроспиннинга на устройстве NANON-01А (MECC Co., Ltd., Япония). Оптимальный режим двухфазного электроспиннинга для графтов PCL + VEGF, PCL + bFGF, PCL + SDF-1α: соотношение раствора полимера в хлороформе и водной фазы с биологически активной молекулой — 20:1; напряжение на игле — 20 кВ; скорость подачи раствора полимера — 0,3 мл/ч; скорость вращения коллектора — 200 об./мин; расстояние от иглы до намоточного коллектора — 15 см; размер иглы — 27 G. Для сополимерных графтов PCL/PHBV напряжение на игле составило 23 кВ, остальные параметры аналогичны изготовлению PCL. Для изучения тканевой реакции in vivo нетканые матриксы имплантировали подкожно лабораторным крысам линии Wistar массой 80–100 г на сроки 1, 2, 3, 6, 9, 12 мес.
Непосредственно перед имплантацией НМ стерилизовали этиленоксидом при комнатной температуре. Имплантацию проводили стандартным способом [15]. После окончания эксперимента образцы матриксов эксплантировали вместе с окружающими тканями, фиксировали в 4% растворе нейтрального формалина с последующим заключением в парафин. Срезы окрашивали гематоксилином и эозином и по Ван-Гизону, изучали на световом микроскопе Axio Imager A1 (Carl Zeiss, Германия) при увеличении в 100 раз.
Работа проведена в полном соответствии с этическими принципами Европейской конвенции по защите позвоночных животных, используемых для экспериментальных и других научных целей (принятой в Страсбурге 18.03.1986 г. и подтвержденной в Страсбурге 15.06.2006 г.) и одобрена Этическим комитетом Научно-исследовательского института комплексных проблем сердечно-сосудистых заболеваний.
При гистологическом анализе препаратов оценивали толщину соединительнотканной капсулы (СТК) как косвенный показатель степени биосовместимости полимера, количество вновь образованных сосудов в матриксах и прилегающих тканях, клеточную инфильтрацию в пяти полях зрения и скорость резорбции полимеров.
Результаты и обсуждение. Через 1 мес после имплантации во всех группах образцов признаков деградации матриксов не отмечено (рис. 1). Микроскопически образцы были заключены в капсулы из рыхлой соединительной ткани, содержащей мало межклеточного вещества и множество клеточных элементов, среди которых преобладали лимфоциты, макрофаги и клетки фибробластического ряда. Отмечена обильная макрофагально-фибробластическая реакция на границе с НМ. В реактивной зоне вокруг матриксов определялись новообразованные кровеносные сосуды. Наибольшее число сосудов по сравнению со всеми исследуемыми группами наблюдали в матриксах с VEGF (рис. 1, в, г). В группе сополимерных матриксов PCL/PHBV с bFGF выявлено значительное количество последовательно расположенных тонкостенных кровеносных сосудов вдоль НМ (рис. 1, е). Образцы данной группы были окружены наиболее толстой, рыхлой, многослойной СТК.

|
Рис. 1. Нетканые матриксы через 1 мес после имплантации, ×100:
а — PCL; б — PCL/PHBV; в — PCL + VEGF; г — PCL/PHBV + VEGF; д — PCL + bFGF; е — PCL/PHBV + bFGF; ж — PCL + SDF-1α; з — PCL/PHBV + SDF-1α |
В то же время внутри матриксов с инкорпорированным SDF-1α были обнаружены единичные новообразованные кровеносные сосуды, наблюдалась интенсивная инфильтрация фибробластами и макрофагами толщи матриксов (рис. 1, ж, з).
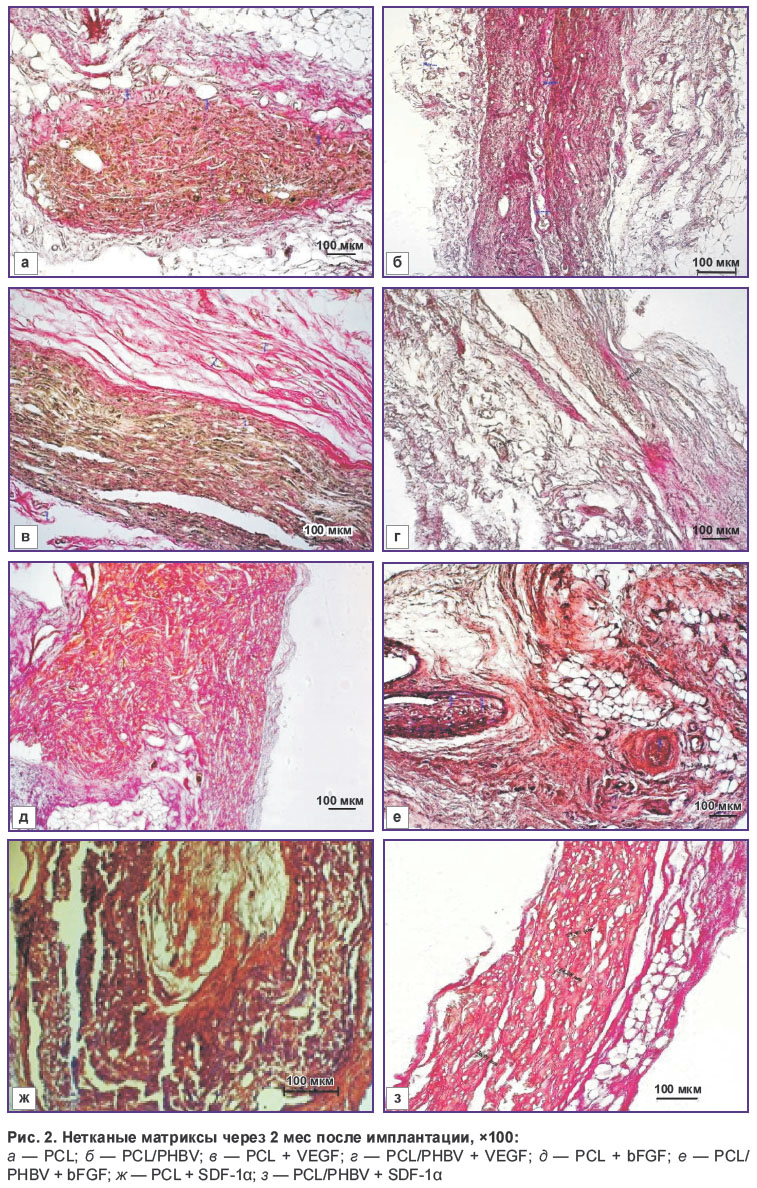
Через 2 мес после имплантации существенных отличий в состоянии тканей и структуре фиброзных капсул вокруг матриксов не отмечено. По-прежнему визуализировали большое количество макрофагов, что свидетельствует об интенсивном процессе биорезорбции матриксов. Образцы полимера разделены на овальные фрагменты и окружены тонкой плотной СТК со слабо выраженной лейкоцитарной инфильтрацией (рис. 2).
|
Рис. 2. Нетканые матриксы через 2 мес после имплантации, ×100:
а — PCL; б — PCL/PHBV; в — PCL + VEGF; г — PCL/PHBV + VEGF; д — PCL + bFGF; е — PCL/PHBV + bFGF; ж — PCL + SDF-1α; з — PCL/PHBV + SDF-1α |
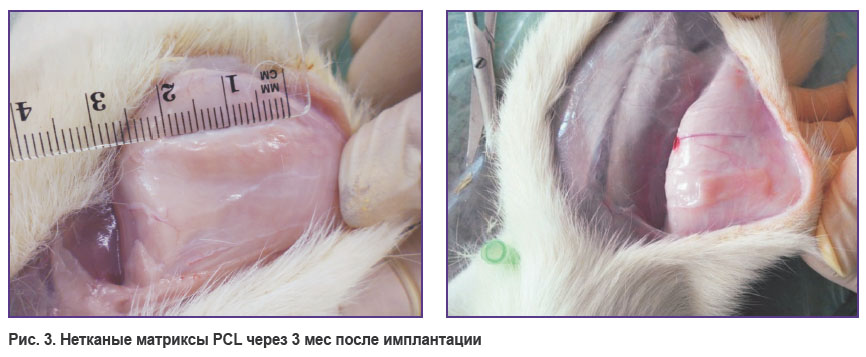
Через 3 мес после имплантации НМ на основе PCL, как с ростовыми факторами, так без них, были растянуты в продольном направлении в 2,8 раза (рис. 3). Это может быть связано с бóльшей эластичностью матриксов на основе PCL в сравнении с сополимерным вариантом. Поскольку образцы имплантировали на дорсальной стороне животного, движение крысы могло оказывать механическую нагрузку на эластичный материал, вследствие чего образец растягивался. Данный эффект может быть обусловлен и тем, что образцы имплантировали молодым животным массой 80–100 г, после имплантации матриксов активно развивающимся и увеличивающимся в размерах, а матриксы, которые уже в первый месяц после имплантации прорастают тканями реципиента, вследствие высокой эластичности растягивались вслед за ростом животного. При имплантации аналогичных матриксов на переднюю поверхность сердца в ранее проведенных экспериментах подобного эффекта не наблюдали [5].
|
Рис. 3. Нетканые матриксы PCL через 3 мес после имплантации |
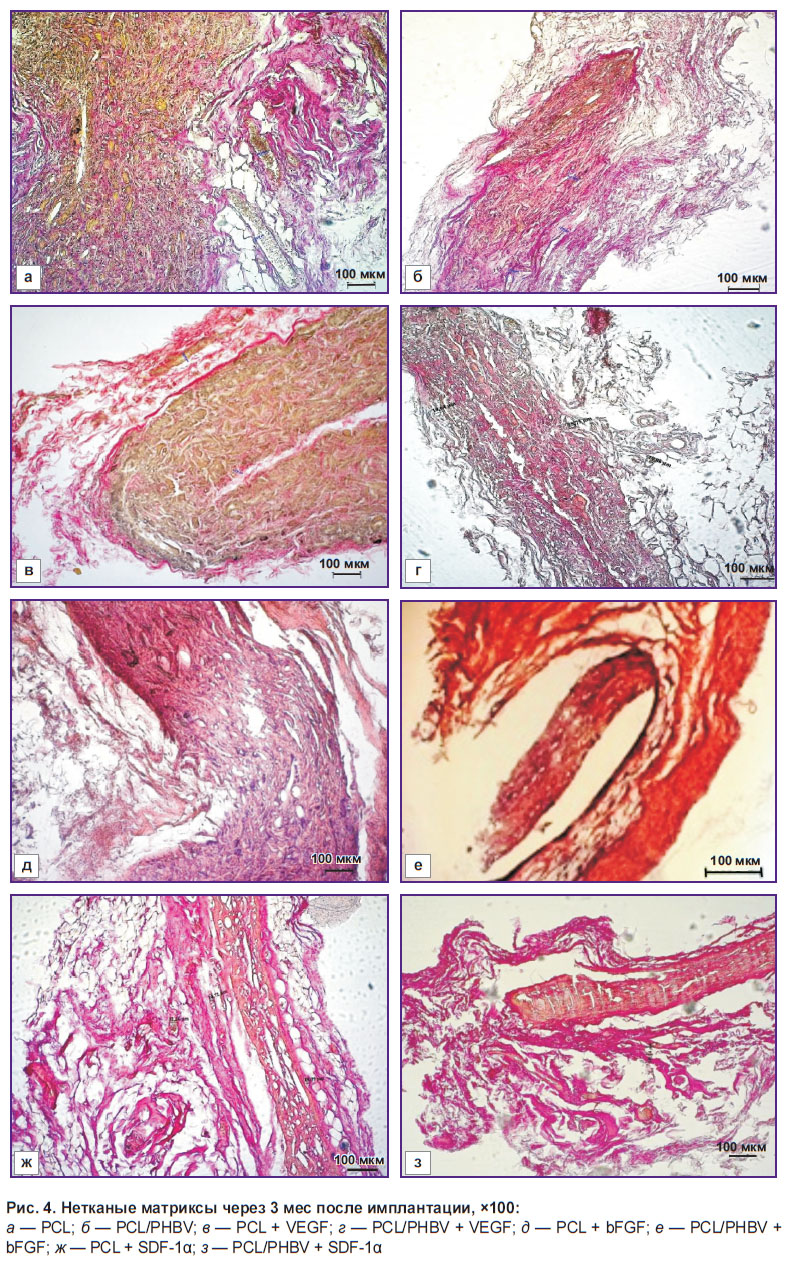
Слабо выраженная лейкоцитарная инфильтрация СТК отмечена у всех типов образцов. Через 3 мес после имплантации капсула характеризовалась наличием ярко выраженной двухслойности (рис. 4). Внутренний слой занимает 1/3 толщины, представлен рыхлой фиброзной тканью с большим количеством макрофагов, фибробластов и гигантских клеток инородных тел. Наружный слой представлен плотной фиброзной тканью в виде пучков коллагеновых волокон и прилегающих к ним фиброцитов, с обеднением клеточного состава инфильтрата. В НМ с VEGF наблюдали наибольшее количество сосудов в сравнении с другими группами (рис. 4, в, г). В группе образцов НМ с инкорпорированным bFGF отмечена интенсивная инфильтрация фибробластами самой толщи матриксов (рис. 4, д, е). Вокруг фибробластов располагался внеклеточный матрикс, причем количество клеток, заселявших матриксы, значительно увеличилось к 3-му месяцу эксперимента. СТК вокруг образцов данной группы отличались большей толщиной по сравнению с контролем и матриксами с VEGF и SDF-1α. В матриксах с SDF-1α визуализировали единичные сосуды в полях зрения (рис. 4, ж, з).
|
Рис. 4. Нетканые матриксы через 3 мес после имплантации, ×100:
а — PCL; б — PCL/PHBV; в — PCL + VEGF; г — PCL/PHBV + VEGF; д — PCL + bFGF; е — PCL/PHBV + bFGF; ж — PCL + SDF-1α; з — PCL/PHBV + SDF-1α |
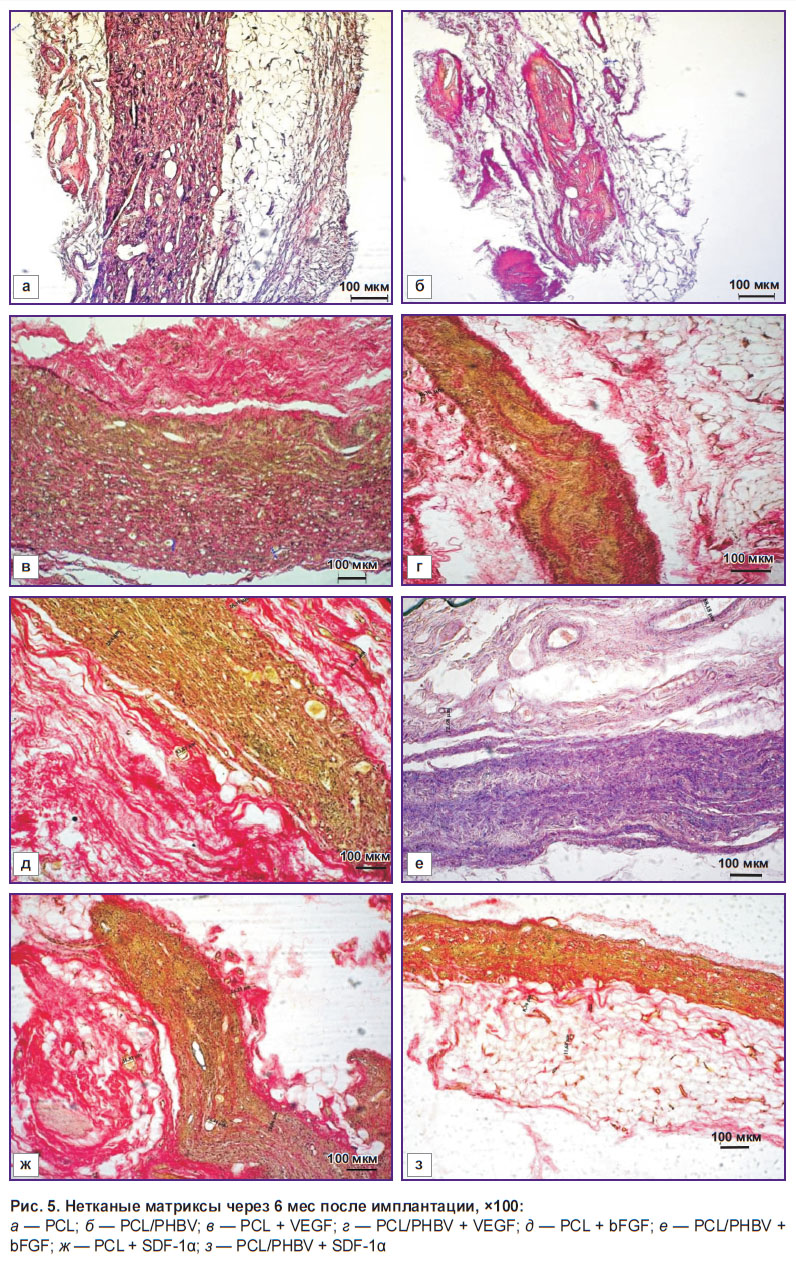
Через 6 мес эксперимента на наружной поверхности матриксов четко прослеживали дегенеративные процессы. Происходили разволокнение биоматериала и его лимфогистиоцитарная инфильтрация. Новообразованные коллагеновые волокна отмечали не только вокруг трансплантата, но и в толще матрикса. Наиболее интенсивно этот процесс происходил в НМ с SDF-1α (рис. 5, ж, з). В группе образцов с инкорпорированным VEGF отмечено уменьшение количества сосудов (рис. 5, в, г), в матриксах c bFGF визуализировали пучки соединительной ткани (рис. 5, д, е).
|
Рис. 5. Нетканые матриксы через 6 мес после имплантации, ×100:
а — PCL; б — PCL/PHBV; в — PCL + VEGF; г — PCL/PHBV + VEGF; д — PCL + bFGF; е — PCL/PHBV + bFGF; ж — PCL + SDF-1α; з — PCL/PHBV + SDF-1α |
Через 9 мес после имплантации происходило дальнейшее разрушение биоматериала с разволокнением матрикса. В матриксах с bFGF наблюдали очаги фиброза (рис. 6, д, е), с VEGF — слабую лимфоцитарную инфильтрацию (рис. 6, б, в). Во всех группах экспериментальных образцов визуализировали единичные сосуды в полях зрения. Необходимо отметить, что замещение НМ на основе PCL/PHBV соединительной тканью происходит слоями с сохранением каркаса самого матрикса (см. рис. 6, б, г), в образцах чистого PCL разрастание ткани — хаотичное (см. рис. 6, а, в).
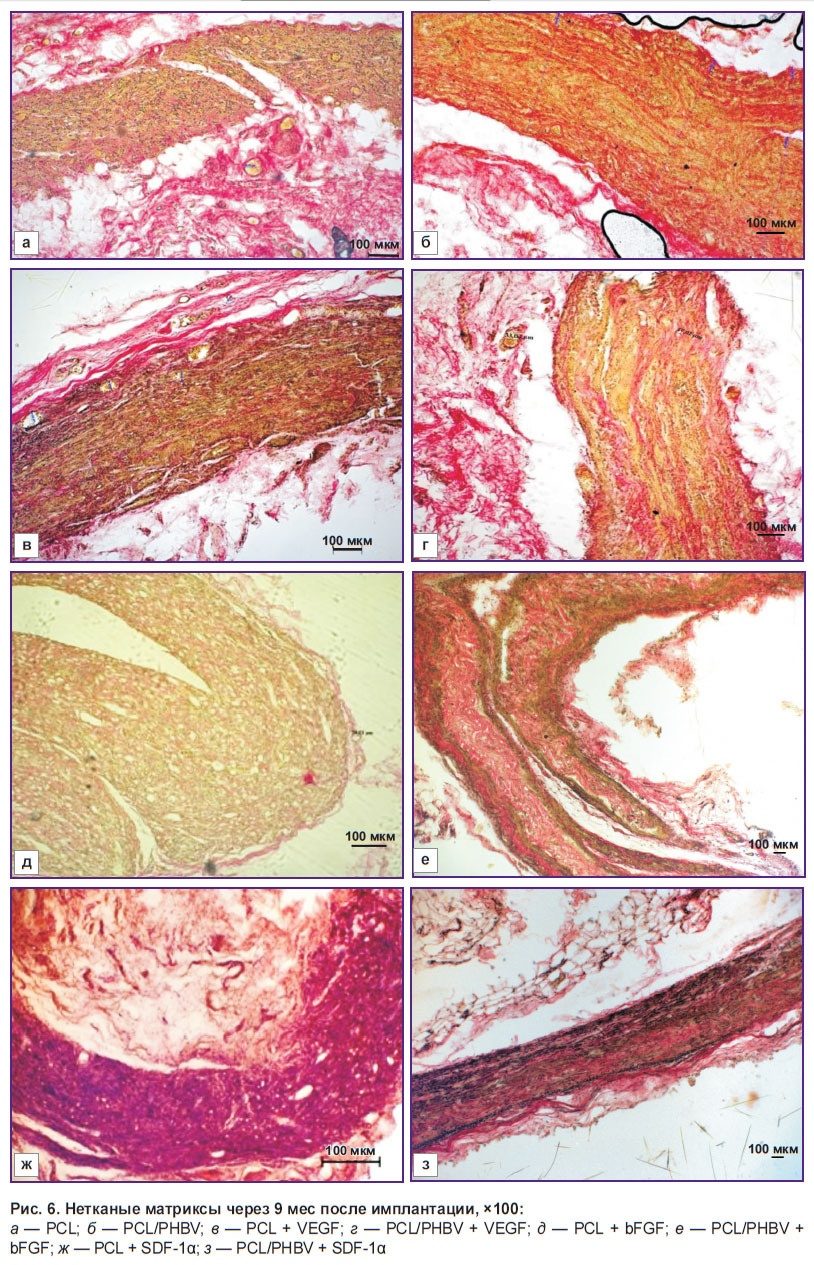
|
Рис. 6. Нетканые матриксы через 9 мес после имплантации, ×100: а — PCL; б — PCL/PHBV; в — PCL + VEGF; г — PCL/PHBV + VEGF; д — PCL + bFGF; е — PCL/PHBV + bFGF; ж — PCL + SDF-1α; з — PCL/PHBV + SDF-1α |
Через 12 мес имплантации гистологическая картина выглядит следующим образом: сохраняется гранулематозное воспаление, отмечается слабая васкуляризация матриксов всех исследуемых групп, происходит замещение фибробластов фиброцитами (рис. 7).
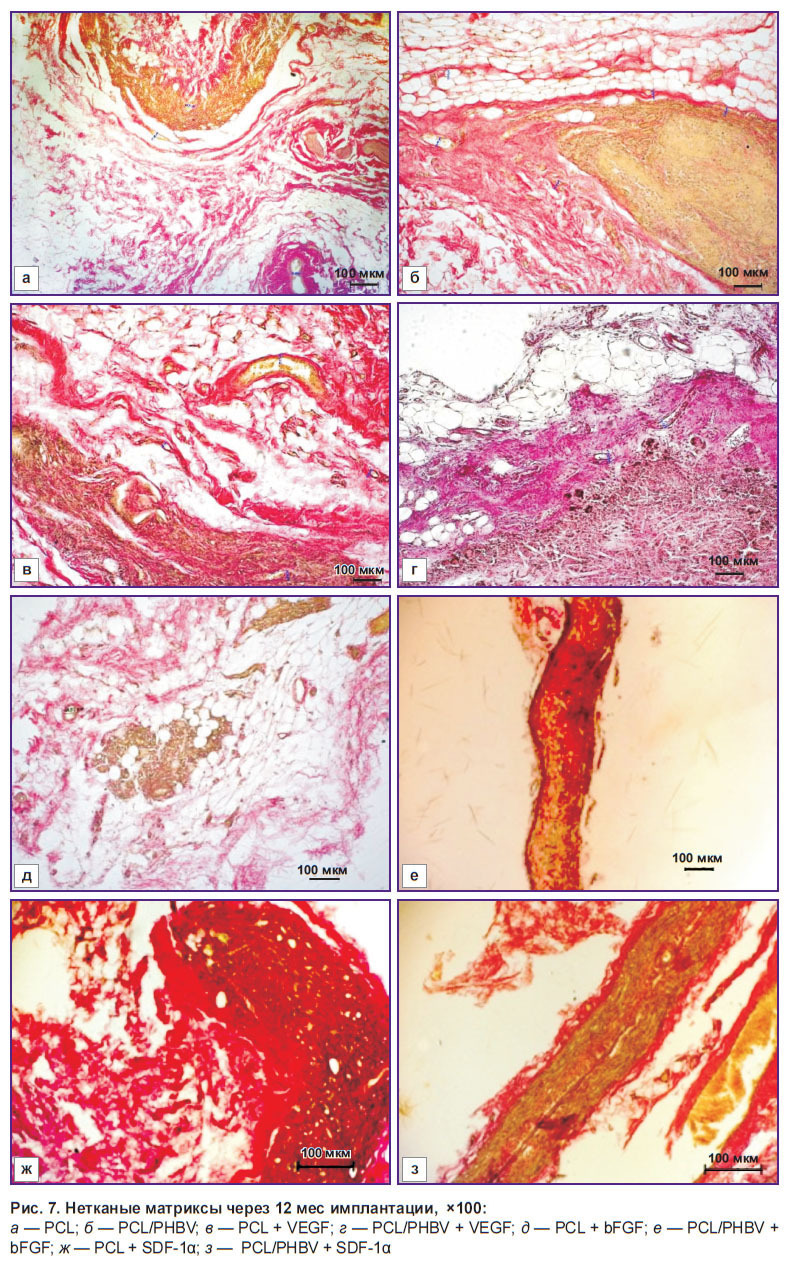
|
Рис. 7. Нетканые матриксы через 12 мес имплантации, ×100: а — PCL; б — PCL/PHBV; в — PCL + VEGF; г — PCL/PHBV + VEGF; д — PCL + bFGF; е — PCL/PHBV + bFGF; ж — PCL + SDF-1α; з — PCL/PHBV + SDF-1α |
В толще матриксов с инкорпорированным VEGF наблюдались соединительнотканные прослойки (рис. 7, в, г), в образцах с bFGF сохранялись очаги фиброза (рис. 7, д, е). Отсутствовали признаки воспаления в группе PCL + SDF-1α (рис. 7, ж, з). Поскольку происходит деградация НМ, образуются просветы, заполненные рыхлой соединительной тканью.
Таким образом, инкорпорирование НМ ростовыми факторами VEGF, bFGF и хемоаттрактантной молекулой SDF-1α в процессе электроспиннинга не приводит к их разрушению при подкожной имплантации, что подтверждается эффектами их специфического воздействия, выявленного при гистологическом анализе. Наиболее активный ангиогенез (НМ с VEGF), формирование толстой СТК (НМ с bFGF), обогащение клеточного состава (НМ с SDF-1α) зарегистрированы в первые три месяца подкожной имплантации. Далее наблюдалась динамика в ряде случаев. Это может быть связано как с сохранением биологической активности данных молекул, так и с продолжением развития каскада реакций, которые были запущены в первые три месяца.
Заключение. При подкожной имплантации немодифицированных и биофункционализированных нетканых матриксов наблюдается картина асептического воспаления. Наиболее активный ангиогенез и умеренная клеточная инфильтрация на протяжении первых трех месяцев отмечаются у экспериментальных образцов нетканых матриксов с инкорпорированным VEGF. В образцах с инкорпорированным SDF-1α происходит активная инфильтрация прилежащих тканей клетками, синтезирующими внеклеточный матрикс. Наличие гранулематозного воспаления на 12-м месяце имплантации, проходящего в перифокальной зоне, отражает иммунные процессы по типу гранулематозного воспаления, что говорит о неполной резорбции нетканых матриксов.
Финансирование исследования. Исследование выполнено за счет средств гранта Российского научного фонда (проект №14-25-00050).
Конфликт интересов. Авторы подтверждают отсутствие конфликтов интересов, о которых необходимо сообщить.
Литература
- Catto V., Farè S., Freddi G., Tanzi M.C. Vascular tissue engineering: recent advances in small diameter blood vessel regeneration. ISRN Vascular Medicine 2014; 2014: 923030, https://doi.org/10.1155/2014/923030.
- Hasan A., Memic A., Annabi N., Hossain M., Paul A., Dokmeci M.R., Dehghani F., Khademhosseini A. Electrospun scaffolds for tissue engineering of vascular grafts. Acta Biomater 2014; 10(1): 11–25, https://doi.org/10.1016/j.actbio.2013.08.022.
- Lee Y.-S., Livingston Arinzeh T. Electrospun nanofibrous materials for neural tissue engineering. Polymers 2011; 3(4): 413–426, https://doi.org/10.3390/polym3010413.
- Sankaran K.K., Subramanian A., Krishnan U.M., Sethuraman S. Nanoarchitecture of scaffolds and endothelial cells in engineering small diameter vascular grafts. Biotechnol J 2015; 10(1): 96–108, https://doi.org/10.1002/biot.201400415.
- Антонова Л.В., Бураго А.Ю., Матвеева В.Г., Кудрявцева Ю.А., Насонова М.В., Торопова Я.Г., Великанова Е.А., Головкин А.С. Особенности биорезорбции клеточных и бесклеточных пленочных матриксов из полиоксиалканоатов и поликапролактона в условиях хронического долгосрочного эксперимента. Фундаментальные исследования 2013; 7(1): 17–23.
- Антонова Л.В., Насонова М.В., Кудрявцева Ю.А., Головкин А.С. Возможности использования полиоксиалканоатов и поликапролактона в качестве сополимерной основы для создания тканеинженерных конструкций в сердечно-сосудистой хирургии. Бюллетень сибирской медицины 2012; 11(1): 128–134.
- Попова И.В., Степанова А.О., Плотникова Т.А., Сергеевичев Д.С., Акулов А.Е., Покушалов А.А., Лактионов П.П., Карпенко А.А. Изучение проходимости сосудистого протеза, изготовленного методом электроспиннинга. Ангиология и сосудистая хирургия 2015; 21(2): 136–141.
- de Valence S., Tille J.-C., Mugnai D., Mrowczynski W., Gurny R., Möller M., Walpoth B.H. Long term performance of polycaprolactone vascular grafts in a rat abdominal aorta replacement model. Biomaterials 2012; 33(1): 38–47, https://doi.org/10.1016/j.biomaterials.2011.09.024.
- Rabkin E., Schoen F.J. Cardiovascular tissue engineering. Cardiovasc Pathol 2002; 11(6): 305–317, https://doi.org/10.1016/s1054-8807(02)00130-8.
- Finlay H.M., Whittaker P., Canham P.B. Collagen organization in the branching region of human brain arteries. Stroke 1998; 29(8): 1595–1601, https://doi.org/10.1161/01.str.29.8.1595.
- Natasha G., Tan A., Gundogan B., Farhatnia Y., Nayyer L., Mahdibeiraghdar S., Rajadas J., De Coppi P., Davies A.H., Seifalian A.M. Tissue engineering vascular grafts a fortiori: looking back and going forward. Expert Opin Biol Ther 2014; 15(2): 231–244, https://doi.org/10.1517/14712598.2015.980234.
- Azimi-Nezhad M. Vascular endothelial growth factor from embryonic status to cardiovascular pathology. Rep Biochem Mol Biol 2014; 2(2): 59–69.
- Harburger D.S., Calderwood D.A. Integrin signalling at a glance. J Cell Sci 2009; 122(9): 1472–1472, https://doi.org/10.1242/jcs.052910.
- ГОСТ ISO 10993-1-2011. Изделия медицинские. Оценка биологического действия медицинских изделий. Часть 1. Оценка и исследования. 5.2.9 Имплантация.
- Nasonova M.V., Antonova I.V., Matveeva V.G., Doronina N.V., Ezhov V.A., Burago A.Y., Glushkova T.V., Kudryavtseva Yu.A. Resorption rate of polyhydroxyalkanoatebased scaffolds and scaffolds with multipotent mesenchymal stromal cells. Complex Issues of Cardiovascular Diseases 2015; 1: 39, https://doi.org/10.17802/2306-1278-2015-1-39-45.










