Объемная капнография в оценке функциональных нарушений дыхания у пациентов с бронхиальной астмой
Спирометрия, которая предполагает проведение маневра форсированного выдоха, нередко вызывает трудности при выполнении, особенно у пациентов с тяжелой бронхиальной астмой, и не дает представления о состоянии малых воздухоносных путей. Объемная капнография не имеет ограничений, характерных для спирометрии.
Цель исследования — изучить возможности использования объемной капнографии в определении функциональных нарушений дыхания у пациентов с бронхиальной астмой.
Материалы и методы. Обследован 171 человек обоего пола, из них 46 пациентов с бронхиальной астмой тяжелого течения и 42 пациента с бронхиальной астмой средней тяжести. Контрольная группа включала 83 относительно здоровых добровольца. У всех обследуемых наряду с клиническим осмотром оценивали показатели спирометрии и объемной капнографии с помощью ультразвукового компьютерного спирографа SpiroScout(Ganshorn, Германия), оснащенного функцией объемной капнографии. Также выполнялось бодиплетизмографическое исследование.
Результаты. При проведении объемной капнографии у пациентов с бронхиальной астмой по сравнению с контрольной группой обнаружились следующие изменения: увеличение угла наклона фазы III (г/моль·л), который отражает неоднородность вентиляции и перфузии легочной периферии вследствие патологии малых дыхательных путей, и индекса эмфиземы, характеризующего легочную гиперинфляцию. Изменения угла наклона фазы III имели статистически значимые различия при разной степени тяжести заболевания. После проведения бронходилатационного теста у пациентов с бронхиальной астмой с использованием сальбутамола (400 мкг) отмечалось увеличение объема анатомического мертвого пространства (мл) и снижение угла наклона фазы II (г/моль·л). Угол наклона фазы III и индекс эмфиземы объемной капнографии продемонстрировали корреляционную взаимосвязь с параметрами спирометрии и бодиплетизмографии.
Заключение. Метод объемной капнографии расширяет представления о характере и степени нарушений функции дыхания при бронхиальной астме. Он позволяет оценить функцию малых дыхательных путей и определить наличие и степень выраженности легочной гиперинфляции у пациентов с бронхиальной астмой.
Комплексное обследование больных, страдающих бронхиальной астмой (БА), включает оценку жалоб, анамнестических сведений, клинических данных и функции внешнего дыхания. Исследование последней является необходимым методом изучения вентиляторных нарушений, которые определяют особенности клинической картины и степень тяжести заболевания [1, 2]. В настоящее время в оценке нарушений функции внешнего дыхания у таких пациентов приоритетную роль играет спирометрия, которая включает проведение бронходилатационного теста.
Спирометрия — наиболее распространенная методика функциональной диагностики и мониторирования обструктивных нарушений дыхания у пациентов с БА [1, 3, 4]. Данный метод не имеет абсолютных противопоказаний, однако проведение маневра форсированного выдоха нередко вызывает трудности при его выполнении, особенно у пациентов с тяжелой БА [5–7]. Установлено, что большая роль в формировании сопротивления дыхательных путей при БА принадлежит дисфункции малых дыхательных путей (МДП) [8–10]. Высказывается предположение, что фенотип тяжелой БА, характеризующийся высоким риском летального исхода, а также фенотип с персистирующей бронхиальной обструкцией могут быть связаны с выраженным воспалением МДП, их обструкцией и нарушением связи с альвеолами, что приводит к нарушениям дыхания [11–13]. В патогенезе БА важное значение придается легочной гиперинфляции у пациентов с БА, особенно в периоды обострений и при приступах удушья. Спирометрия не позволяет верифицировать гиперинфляцию и обструктивные изменения МДП. В связи с этим возникает необходимость изучения и внедрения других инструментов оценки функции внешнего дыхания.
В настоящее время для этих целей используется бодиплетизмография [14]. Важное место в диагностике дыхательных расстройств занимает капнография. Это метод, с помощью которого определяют уровень углекислого газа (CO2) в выдыхаемом воздухе. При анализе капнографической кривой, в частности изменений угла наклона восходящего отдела капнограммы (индекс Ван Мертена — RCО2), можно выявить обструктивные нарушения дыхательных путей [15].
Одним из перспективных методов функциональной диагностики нарушений дыхания является объемная капнография [15, 16]. В отличие от традиционного метода она оценивает динамику СО2, соотнесенную с величиной дыхательного объема [15], с последующим расчетом ряда показателей: мертвого пространства, углов наклона фаз II и III, индекса эмфиземы [17]. Для регистрации объемных капнограмм используются несколько приборов, среди которых ультразвуковой компьютерный спирограф SpiroScout (Ganshorn, Германия), оснащенный функцией объемной капнографии.
Каждая фаза объемной капнограммы имеет свое физиологическое значение (рис. 1):
фаза I показывает концентрацию СО2, выделенного из верхних дыхательных путей (т.е. углекислый газ анатомического мертвого пространства); увеличение фазы I отражает увеличение вентиляции анатомического мертвого пространства (VDaw);
фаза II представляет CO2 из дыхательных путей с примесью газа из альвеол и отражает изменения перфузии; уменьшение фазы II может быть показателем уменьшения перфузии;
фаза III, или альвеолярное плато, дает информацию о выделении CO2 из альвеол и характеризует газовое распределение, вентиляцию и перфузию легочной периферии [18], что в свою очередь отражает состояние МДП и гиперинфляцию легких [18–21].
Рассчитываемые параметры объемной капнографии позволяют определить объем мертвого пространства, дыхательный объем, количество выделенного CO2, а также оценить состояние легочной периферии (неоднородность вентиляционно-перфузионного соотношения). Наряду с этим с помощью метода можно оценить наличие гиперинфляции (эмфиземы) у пациентов с обструктивными заболеваниями легких. Оригинальным является использование легочного функционального теста — «эмфизема-теста», с помощью которого определяется интегральный показатель — наклон линии регрессии индекса смешанного воздуха [18, 22]. При эмфиземе легких наибольшие изменения претерпевает объем смешанного воздуха, содержащего от 25 до 50% максимальной концентрации СО2 (Vm25–50). Этот показатель получил название индекса эмфиземы. Он зависит от объема вдоха (VTins), поэтому для диагностики эмфиземы используется отношение Vm25–50 к VTins.
Среди преимуществ объемной капнографии следует отметить информативность, неинвазивность, простоту использования, а также отсутствие необходимости в выполнении форсированных дыхательных маневров, что особенно важно у пациентов с тяжелым течением БА. Прибор для проведения данного обследования является портативным и имеет низкую себестоимость.
В литературе сейчас достаточно работ, показывающих возможности клинического применения объемной капнографии в анестезиологии и реанимации [21, 23, 24–27], для диагностики тромбоэмболии легочной артерии [28–32] и респираторного дистресс-синдрома [33, 34], и лишь небольшое количество публикаций посвящены оценке изменений показателей объемной капнографии у пациентов с БА [19, 35] и хронической обструктивной болезнью легких [20, 36–38], что обусловливает необходимость дальнейшего изучения этого метода.
Цель исследования — изучить возможности использования объемной капнографии в определении функциональных нарушений дыхания у пациентов с бронхиальной астмой.
Материалы и методы. Исследование являлось когортным неинтервенционным. Было обследовано 88 человек обоего пола, из них 46 пациентов с БА тяжелого течения и 42 пациента — с БА средней тяжести, имеющих различную степень контроля заболевания. Контрольная группа включала 83 относительно здоровых добровольца. Диагноз БА устанавливали в соответствии с критериями GINA 2015 [1].
Группа пациентов с БА и контрольная группа были идентичны по возрасту, полу и антропометрическим показателям (табл. 1).

|
Таблица 1. Антропометрические данные пациентов с бронхиальной астмой и контрольной группы (M±σ) |
Исследование проведено в соответствии с Хельсинкской декларацией, принятой в июне 1964 г. (Хельсинки, Финляндия) и пересмотренной в октябре 2000 г. (Эдинбург, Шотландия) и одобрено Этическим комитетом Рязанского государственного медицинского университета им. академика И.П. Павлова. От каждого пациента получено информированное согласие.
Для регистрации данных объемной капнографии и спирографии использовали ультразвуковой компьютерный спирограф SpiroScout (Ganshorn, Германия), оснащенный функцией объемной капнографии (рис. 2). Спирометрия была выполнена в соответствии со стандартами ATS/ERS. Бодиплетизмографию осуществляли с помощью бодиплетизмографа Q-box (COSMED, Италия).

|
Рис. 2. Спирограф SpiroScout, оснащенный функцией объемной капнографии (Ganshorn, Германия) |
Функциональное исследование дыхания включало оценку результатов спирографии и бодиплетизмографии. Полученные показатели сравнивали с данными объемной капнографии. В группе БА регистрацию параметров дыхания осуществляли дважды: до и через 20 мин после ингаляции короткого бронходилататора (сальбутамол 400 мкг). Бодиплетизмография была выполнена 32 обследуемым контрольной группы и 30 пациентам с БА. Все пациенты с БА не использовали длительнодействующие бронхолитики за 12 ч и короткодействующие бронхолитики — за 6 ч до исследования.
Статистическую обработку результатов проводили с помощью пакета программ Statistica 10.0 (StatSoft Inc., США). Данные представлены как среднее ± стандартное отклонение для выборок с нормальным распределением и как медиана с интерквартильным размахом 25%–75% для выборок с распределением, отличным от нормального. Различия считались статистически значимыми при p<0,05. Расчет коэффициента корреляции проводили ранговым методом Спирмена.
Результаты и обсуждение. Результаты спирометрии, бодиплетизмографии и объемной капнографии приведены в табл. 2.
 |
Таблица 2. Показатели спирометрии, объемной капнографии и бодиплетизмографии у пациентов с бронхиальной астмой и контрольной группы |
По данным спирометрии у пациентов с БА по сравнению с группой контроля выявлено статистически значимое снижение показателей функции внешнего дыхания: объема форсированного выдоха за 1-ю секунду (ОФВ1, % от должного), форсированной жизненной емкости легких (ФЖЕЛ, % от должного), модифицированного индекса Тиффно (индекса Генслера) (ОФВ1/ФЖЕЛ, %). Кроме того, пациенты с различными степенями тяжести заболевания демонстрировали статистически значимую разницу значений ОФВ1 (% от должного) между собой и в сравнении с контрольной группой: 46,40±10,25 при тяжелой БА, 68,47±0,92 — при средней степени тяжести и 98,98±1,26 — в контрольной группе. В группе пациентов с БА после ингаляции бронхолитика значение ОФВ1 статистически значимо увеличивалось (табл. 3).

|
Таблица 3. Пре- и постбронходилатационные показатели спирометрии и объемной капнографии у пациентов с бронхиальной астмой |
По данным бодиплетизмографии в группе БА по сравнению с показателями контрольной группы отмечено повышение остаточного объема легких (ООЛ) (в % от должного) и отношения остаточного объема легких к общей емкости легких (ООЛ/ОЕЛ) (в %), что обусловлено эффектом воздушной ловушки. Также был повышен Raw (кПа с/л) — показатель бронхиального сопротивления — у пациентов с БА по сравнению с представителями контрольной группы вследствие бронхиальной обструкции (см. табл. 2).
При анализе показателей объемной капнографии было установлено, что объем анатомического мертвого пространства (VDFowler) в группе БА статистически значимо ниже, чем в группе контроля за счет бронхиальной обструкции.
Статистически значимых различий значений угла наклона фазы II (dMM/dV2) у пациентов с БА и контрольной группы не отмечено. Однако его снижение у пациентов с БА после приема сальбутамола косвенно отражает изменение величины мертвого пространства в ответ на бронходилатацию (см. табл. 3). Полученные результаты сопоставимы с данными исследования Almeida C.B. с соавт. [19] по изучению метода объемной капнографии у детей с контролируемой персистирующей БА. Выявлена корреляционная зависимость dMM/dV2 с показателями бодиплетизмографии ООЛ (r=0,68) и Raw (r=0,74).
Угол наклона фазы III (dMM/dV3) характеризует состояние вентиляции и перфузии легочной периферии [18]. У здоровых лиц с минимальной неоднородностью вентиляции эта фаза кривой — плоская. У пациентов с патологией МДП фаза III имеет наклон, пропорциональный неоднородности вентиляции. Значение dMM/dV3 статистически значимо выше у пациентов с БА по сравнению с контрольной группой, что согласуется с данными, полученными Almeida C.B. с соавт. [19]. P.V. Romerо с соавт. [37] при оценке возможностей методики в обследовании пациентов с хронической обструктивной болезнью легких также отмечал увеличение этого показателя. Таким образом, изменения угла наклона фазы III у больных БА по сравнению с контрольной группой свидетельствуют о неоднородности вентиляции вследствие патологии дистальных дыхательных путей (рис. 3). Кроме того, значения этого показателя имели статистически значимые различия у пациентов со среднетяжелым (0,25±0,02) и тяжелым течением БА (0,32±0,01). Достоверной разницы при оценке dMM/dV3 до и после приема сальбутамола не получено, что объясняется наличием необратимых изменений дистальных дыхательных путей [17]. Корреляционную зависимость данный показатель обнаруживал с ОФВ1 спирометрии (r=–0,47) и Raw бодиплетизмографии (r=0,55).
Угол наклона между фазами II и III (Alpha s2s3) статистически значимо выше у пациентов с БА по сравнению с группой контроля в связи с неравномерным «опустошением» альвеол на выдохе при бронхиальной обструкции [18]. Выявлена корреляция данного показателя с ОФВ1 спирометрии (r=–0,36) и ООЛ/ОЕЛ бодиплетизмографии (r=–0,32).
Максимальная молярная масса всего CO2 (dMMmax), который выделился за выдох, соотнесенная с объемом, статистически значимо выше в группе БА по сравнению с контрольной группой; после ингаляции бронхолитика этот показатель уменьшался, что объясняется изменением объема выдоха.
С помощью «эмфизема-теста» у обследуемых определялось наличие легочной гиперинфляции (рис. 4). Пациенты группы БА имели статистически значимо более высокий индекс Vm25–50/VTins по сравнению с группой контроля. Vm25–50/VTins коррелировал с ОФВ1 спирометрии (r=–0,32) и с ООЛ бодиплетизмографии (r=0,50).
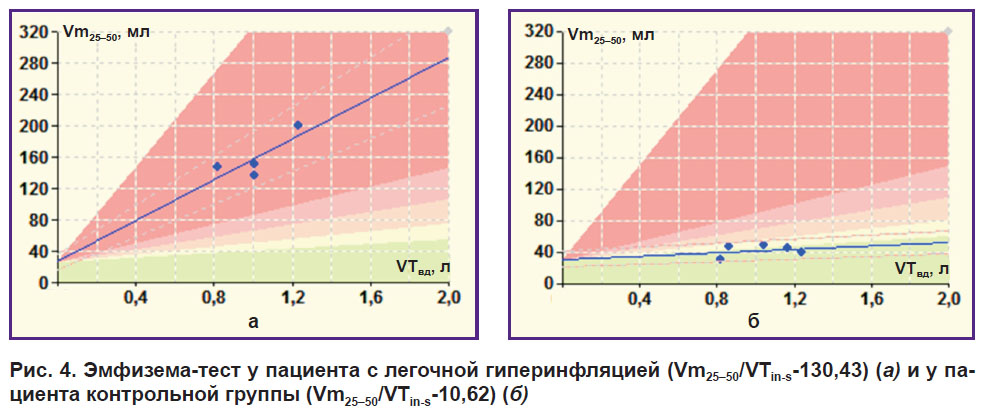
|
Рис. 4. Эмфизема-тест у пациента с легочной гиперинфляцией (Vm25–50/VTins-130,43) (а) и у пациента контрольной группы (Vm25–50/VTins-10,62) (б) |
Таким образом, в результате анализа данных объемной капнографии установлено, что объем анатомического мертвого пространства (VDFowler) в группе БА был статистически значимо ниже по сравнению с группой контроля. У пациентов с БА после приема сальбутамола наблюдалось снижение угла наклона фазы II (dMM/dV2), увеличение угла наклона фазы III (dMM/dV3), угла наклона между фазами II и III (Alpha s2s3) и индекса эмфиземы (Vm25–50/VTins) по сравнению с контрольной группой. Кроме того, угол наклона фазы III имел статистически значимые различия у пациентов со среднетяжелым и тяжелым течением БА. Показатели объемной капнографии — угол наклона фазы III и индекс эмфиземы — продемонстрировали наиболее четкую корреляционную взаимосвязь с объемом форсированного выдоха за 1-ю секунду спирометрии, а также с легочными объемами и показателем бронхиального сопротивления, определяемыми с помощью бодиплетизмографии.
Заключение. Метод объемной капнографии расширяет представления о характере и степени нарушений функции дыхания при БА, так как помогает оценить функцию малых дыхательных путей и определить наличие и степень выраженности легочной гиперинфляции. Он позволяет провести исследование легочной функции у пациентов с тяжелым течением бронхиальной астмы, что особенно важно в тех случаях, когда выполнение спирометрии не представляется возможным.
Финансирование исследования. Исследование не финансировалось какими-либо источниками.
Конфликт интересов. У авторов нет конфликта интересов.
Литература
- Global Initiative for Asthma. Global Strategy for Asthma Management and Prevention (2015 update).
- Российское респираторное общество. Федеральные клинические рекомендации по диагностике и лечению бронхиальной астмы. М; 2016.
- Ferguson G.T., Enright P.L., Buist A.S., Higgins M.W. Office spirometry for lung health assessment in adults: a consensus statement from the National Lung Health Education Program. Chest 2000; 117(4): 1146–1161, https://doi.org/10.1378/chest.117.4.1146.
- Miller M.R., Hankinson J., Brusasco V., Burgos F., Casaburi R., Coates A., Crapo R., Enright P., van der Grinten C.P., Gustafsson P., Jensen R., Johnson D.C., MacIntyre N., McKay R., Navajas D., Pedersen O.F., Pellegrino R., Viegi G., Wanger J.; ATS/ERS Task Force. Standardisation of spirometry. Eur Respir J 2005; 26(2): 319–338, https://doi.org/10.1183/09031936.05.00034805.
- Российское респираторное общество. Федеральные клинические рекомендации по использованию метода спирометрии. М; 2013.
- Функциональная диагностика в пульмонологии. Под ред. Чучалина А.Г. М: Атмосфера; 2009; 192 с.
- Соловьева А.В., Бяловский Ю.Ю., Ракита Д.Р. Изменение капнографических и спирометрических показателей при метаболическом синдроме. Российский медико-биологический вестник им. академика И.П. Павлова 2009; 3: 1–5.
- Baraldo S., Saetta M., Cosio M.G. Pathophysiology of the small airways. Semin Respir Crit Care Med 2003; 24(5): 465–472.
- Burgel P.R., Bourdin A., Chanez P., Chabot F., Chaouat A., Chinet T., de Blic J., Devillier P., Deschildre A., Didier A., Garcia G., Jebrak G., Laurent F., Morel H., Perez T., Pilette C., Roche N., Tillie-Leblond I., Verbanck S., Dusser D. Update on the roles of distal airways in COPD. Eur Respir Rev 2011; 20(119): 7–22, https://doi.org/10.1183/09059180.10010610.
- Contoli M., Bousquet J., Fabbri L.M., Magnussen H., Rabe K.F., Siafakas N.M., Hamid Q., Kraft M. The small airways and distal lung compartment in asthma and COPD: a time for reappraisal. Allergy 2010; 65(2): 141–151, https://doi.org/10.1111/j.1398-9995.2009.02242.x.
- Ненашева Н.М. Роль мелких дыхательных путей при бронхиальной астме. Пульмонология и аллергология 2010; 4: 27–33.
- Saetta M., Di Stefano A., Rosina C., Thiene G., Fabbri L.M. Quantitative structural analysis of peripheral airways and arteries in sudden fatal asthma. Am Rev Respir Dis 1991; 143(1): 138–143, https://doi.org/10.1164/ajrccm/143.1.138.
- Carroll N., Cooke C., James A. The distribution of eosinophils and lymphocytes in the large and small airways of asthmatics. Eur Respir J 1997; 10(2): 292–300, https://doi.org/10.1183/09031936.97.10020292.
- Booker R. Interpretation and evaluation of pulmonary function tests. Nurs Stand 2009; 23(39): 46–56, https://doi.org/10.7748/ns2009.06.23.39.46.c7040.
- Бяловский Ю.Ю., Абросимов В.Н. Капнография в общей врачебной практике. LAP Lambert Academic Publishing; 2014; 136 с.
- Suarez-Sipmann F., Bohm S.H., Tusman G. Volumetric capnography. Curr Opin Crit Care 2014; 20(3): 333–339, https://doi.org/10.1097/mcc.0000000000000095.
- Veronez L., Pereira M., Silva S., Barcaui L., Capitani E., Moreira M., Paschoalz I. Volumetric capnography for the evaluation of chronic airways diseases. Int J Chron Obstruct Pulmon Dis 2014; 9(1): 983–989, https://doi.org/10.2147/copd.s62886.
- Capnography. Gravenstein J.S., Jaffe M.B., Gravenstein N., Paulus D.A. (editors). Cambridge University Press; 2011; 475 p.
- Almeida C.C., Almeida-Júnior A.A., Ribeiro M.A., Nolasco-Silva M.T., Ribeiro J.D. Volumetric capnography to detect ventilation inhomogeneity in children and adolescents with controlled persistent asthma. J Pediatr 2011; 87(2): 163–168, https://doi.org/10.2223/jped.2077.
- Qi G.-S., Gu W.-C., Yang W.-L., Xi F., Wu H., Liu J.-M. The ability of volumetric capnography to distinguish between chronic obstructive pulmonary disease patients and normal subjects. Lung 2014; 192(5): 661–668, https://doi.org/10.1007/s00408-014-9615-4.
- Verschuren F., Liistro G., Coffeng R., Thys F., Roeseler J., Zech F., Reynaert M. Volumetric capnography as a screening test for pulmonary embolism in the emergency department. Chest 2004; 125(3): 841–850, https://doi.org/10.1378/chest.125.3.841.
- Пономарева И.Б., Субботин С.В. Возможности метода объемной капнографии в изучении легочных функций у больных ХОБЛ. Наука молодых — Eruditio Juvenium 2016; 1: 68–73.
- Verschuren F., Heinonen E., Clause D., Roeseler J., Thys F., Meert P., Marion E., El Gariani A., Col J., Reynaert M., Liistro G. Volumetric capnography as a bedside monitoring of thrombolysis in major pulmonary embolism. Intensive Care Med 2004; 30(11): 2129–2132, https://doi.org/10.1007/s00134-004-2444-9.
- Tusman G., Suarez-Sipmann F., Böhm S.H., Pech T., Reissmann H., Meschino G., Scandurra A., Hedenstierna G. Monitoring dead space during recruitment and PEEP titration in an experimental model. Intensive Care Med 2006; 32(11): 1863–1871, https://doi.org/10.1007/s00134-006-0371-7.
- Cheifetz I.M., Myers T.R. Respiratory therapies in the critical care setting. Should every mechanically ventilated patient be monitored with capnography from intubation to extubation? Respir Care 2007; 52(4): 423–442.
- Tusman G., Böhm S.H., Sipmann F.S., Maisch S. Lung recruitment improves the efficiency of ventilation and gas exchange during one-lung ventilation anesthesia. Anesth Analg 2004; 98(6): 1604–1609, https://doi.org/10.1213/01.ane.0000068484.67655.1a.
- Gustafsson P.M., Ljungberg H.K., Kjellman B. Peripheral airway involvement in asthma assessed by single-breath SF6and He washout. Eur Respir J 2003; 21(6): 1033–1039, https://doi.org/10.1183/09031936.03.00049302.
- Arnold J.H., Stenz R.I., Grenier B., Thompson J.E. Single-breath CO2 analysis as a predictor of lung volume change in a model of acute lung injury. Crit Care Med 2000; 28(3): 760–764, https://doi.org/10.1097/00003246-200003000-00026.
- Kline J.A., Israel E.G., Michelson E.A., O’Neil B.J., Plewa M.C., Portelli D.C. Diagnostic accuracy of a bedside D-dimer assay and alveolar dead-space measurement for rapid exclusion of pulmonary embolism. JAMA 2001; 285(6): 761–768, https://doi.org/10.1001/jama.285.6.761.
- Verschuren F., Heinonen E., Clause D., Roeseler J., Thys F., Meert P., Marion E., El Gariani A., Col J., Reynaert M., Liistro G. Volumetric capnography as a bedside monitoring of thrombolysis in major pulmonary embolism. Intensive Care Med 2004; 30(11): 2129–2132, https://doi.org/10.1007/s00134-004-2444-9.
- Moreira M.M., Terzi R.G., Carvalho C.H., de Oliveira Neto A.F., Pereira M.C., Paschoal I.A. Alveolar dead space and capnographic variables before and after thrombolysis in patients with acute pulmonary embolism. Vasc Health Risk Manag 2008; 5(1): 9–12, https://doi.org/10.2147/vhrm.s4499.
- Moreira M.M., Terzi R.G., Paschoal I.A., Martins L.C., Oliveira E.P., Falcão A.L. Thrombolysis in massive pulmonary embolism based on the volumetric capnography. Arq Bras Cardiol 2010; 95(4): e97–e99, https://doi.org/10.1590/s0066-782x2010001400025.
- Kallet R.H., Daniel B.M., Garcia O., Matthay M.A. Accuracy of physiologic dead space measurements in patients with acute respiratory distress syndrome using volumetric capnography: comparison with the metabolic monitor method. Respir Care 2005; 50(4): 462–467.
- Romero P.V., Lucangelo U., Lopez Aguilar J., Fernandez R., Blanch L. Physiologically based indices of volumetric capnography in patients receiving mechanical ventilation. Eur Respir J 1997; 10(6): 1309–1315, https://doi.org/10.1183/09031936.97.10061309.
- Koulouris N.G., Latsi P., Stavrou E., Chroneou A., Gaga M., Jordanoglou J. Unevenness of ventilation assessed by the expired CO2 gas volume versus V(T) curve in asthmatic patients. Respir Physiol Neurobiol 2004; 140(3): 293–300, https://doi.org/10.1016/j.resp.2004.01.005.
- Kars A.H., Goorden G., Stijnen T., Bogaard J.M., Verbraak A.F., Hilvering C. Does phase 2 of the expiratory PCO2 versus volume curve have diagnostic value in emphysema patients? Eur Respir J 1995; 8(1): 86–92, https://doi.org/10.1183/09031936.95.08010086.
- Romero P.V., Rodriguez B., de Oliveira D., Blanch L., Manresa F. Volumetric capnography and chronic obstructive pulmonary disease staging. Int J Chron Obstruct Pulmon Dis 2007; 2(3): 381–391.
- Ribeiro M.Â., Silva M.T., Ribeiro J.D., Moreira M.M., Almeida C.C., Almeida-Junior A.A., Ribeiro A.F., Pereira M.C., Hessel G., Paschoal I.A. Volumetric capnography as a tool to detect early peripheric lung obstruction in cystic fibrosis patients. J Pediatr 2012; 88(6): 509–517, https://doi.org/10.2223/jped.2233.












